Можно ли при миастении делать прививку от гриппа
Содержание статьи
МИАСТЕНИЯ и COVID-19
Сепп Е.К., Ланцова В.Б.
Коронавирусная болезнь 2019 года (COVID-19) быстро стала глобальной пандемией, но мало что известно об ее потенциальном воздействии на пациентов с миастенией (MG) [1-7].
Общим патогенетическим механизмом для COVID-19 и MG является повышение уровня провоспалительных цитокинов и хемокинов, что приводит к поражению различных органов и тканей [3].

Рисунки выполнены с помощью программы Biorender.
Неврологи из 7 стран (США, Великобритания, Германия, Дания, Италия, Испания и Япония) изучили клиническое течение COVID-19 у пяти госпитализированных пациентов с аутоиммунной MG (четыре с антителами к ацетилхолиновому рецептору, один с мышечно-специфическими антителами к тирозинкиназе) в период с 1 по 30 апреля 2020 года. Двум пациентам потребовалась интубация при гипоксической дыхательной недостаточности, одному пациенту — значительное количество дополнительного кислорода. У одного пациента произошло обострение миастенического процесса. Один пациент, получавший тоцилизумаб для лечения COVID-19, был успешно экстубирован. Двое пациентов получали иммуноглобулин для внутривенного введения без тромбоэмболических осложнений. Вывод: клинические проявления у пациентов с MG и COVID-19 вариабельны, а выбор тактики лечения требует индивидуального подхода. В этой связи необходимы более широкие и углубленные исследования.
Кроме того, описана больная с рефрактерной MG и COVID-19, которая в течение 7 месяцев получала глюкокортикоиды и мофетила микофенолат. Вирусная инфекция не привела к обострению миастенического процесса и не потребовала изменения базовой терапии [7].
Дыхательная недостаточность с ИВЛ в течение 8 дней развилась у пациентки с MG и заболеванием соединительной ткани, по поводу которого получала гидроксихлорохин. По поводу MG получала ингибиторы АХЭ, преднизолон, большие дозы иммуноглобулинов (ИГВВ). При выявлении COVID-19 отменены ранее назначенные антибиотики (при поступлении была выявлена 2-х сторонняя пневмония), вернулись к приему гидроксихлорохина (200 мг в день), была увеличена доза преднизолона с 20 мг до 40 мг 2 раза в день, проведен курс ИГВВ. Проведенное лечение позволило компенсировать дыхательные расстройства, а состояние больной стало таким же, как до вирусной инфекции [5].
Обострение миастении с кризом на фоне COVID-19 описано у женщины 36 лет, ИВЛ 14 дней. Улучшение после курса плазмафереза без отмены базовой терапии микофенолатом мофетила [6].
ИГВВ блокирует продукцию провоспалительных цитокинов, патологически активированных Т-лимфоцитов, вызывает снижение эндогенного и экзогенного IgG (в том числе аутоантител к AChR), а также ингибирует активацию системы комплемента. Потенциальным осложнением ИГВВ является тромбоз, а широко распространенный тромбоз также зарегистрирован у критических больных с COVID-19 [8,9]. Таким образом, требуется осторожное введение ИГВВ у пациентов с MG и тяжелым течением COVID-19 под прикрытием антикоагулянтов [3].
Особое внимание следует уделить двум экспериментальным методам лечения COVID-19 — гидроксихолорохину и азитромицину: риск обострения миастении и удлинения QT у пациентов с ранее существовавшим поражением сердца.
Руководство по лечению миастении Гравис (MG) и миастенического синдрома Ламберта-Итона (LEMS) во время пандемии COVID-19 Международная рабочая группа MG / COVID-19 [4].

Пациенты с MG и LEMS должны соблюдать общие национальные рекомендации для людей из групп риска заболевания COVID-19, не принимать никаких препаратов и не менять схемы лечения без согласования с лечащим врачом, не посещать медучреждения без особой необходимости (в том числе поликлиники, стационары, лаборатории). Лечащий врач при назначении или отмене какого-либо препарата должен учитывать соотношение риска и пользы для конкретного больного (особенно это касается различных видов иммуносупрессивной и иммуностимулирующей терапии).
Вакцинация против COVID-19 может быть осуществлена только неживой вакциной.
У трех, нами наблюдаемых больных, диагностирован Covid-19. Одна пациентка со стойкой ремиссией после тимэктомии перенесла вирусную инфекцию без обострения миастенического процесса, но длительным астеническим синдромом. Другая – с миастенией в стадии частичной ремиссии, и после тимэктомии не имела симптомов обострения миастении. В настоящее время больной ребенок 15 лет, страдающий миастенией в стадии реконвалесценции на фоне глюкокортикоидной терапии болен Covid-19 с легкими симптомами инфекционной болезни.
ЛИТЕРАТУРА
1. Anand P, Slama MCC, Kaku M, Ong C, Cervantes-Arslanian AM, Zhou L, David WS, Guidon AC. COVID-19 in patients with myasthenia gravis Muscle Nerve. 2020 Aug;62(2):254-258. doi: 10.1002/mus.26918. Epub 2020 May 22
2. Shivangi Singh, Raghav Govindarajan. Case Report COVID-19 and generalized Myasthenia Gravis exacerbation: A case report. Clinical Neurology and Neurosurgery 196 (2020) 106045
3. Fadi Delly, Maryam J Syed , Robert P Lisak , Deepti Zutshi. Myasthenic crisis in COVID-19. Letter to the Editor . Journal of the Neurological Sciences 414 (2020) 116888
4. International MG/COVID-19 Working Group1, SaijuJacoba, ⁎,2, Srikanth Muppidib, ⁎,2, Amanda Guidonc, Jeffrey Guptilld, Michael Hehire, JamesF. HowardJrf ,IsabelIllag, Renato Mantegazzah,Hiroyuki Muraii, Kimiak iUtsugisawaj, John Vissingk, Heinz Wiendll, RichardJ. Nowak. Guidance for the management of myasthenia gravis (MG) and Lambert Eaton myasthenic syndrome (LEMS) during the COVID-19 pandemic . Journal of the Neurological Sciences 412 (2020) 116803
5. Delly F, Syed MJ, Lisak RP, Zutshi D. Myasthenic crisis in COVID-19. J Neurol Sci. 2020 Jul 15;414:116888. doi: 10.1016/j.jns.2020.116888.
6. Singh S, Govindarajan R. COVID-19 and generalized Myasthenia Gravis exacerbation: A case report. Clin Neurol Neurosurg. 2020 Jun 25;196:106045. doi: 10.1016/j.clineuro.2020.
7. Swathi Beladakere Ramaswamy , Raghav Govindarajan. COVID-19 in Refractory Myasthenia Gravis- A Case Report of Successful Outcom. J Neuromuscul Dis
8. Marie,G.Maurey,F.Herve,M.F.Hellot,H.Levesque,Intravenous immunoglobulin- associated arterial and venous thrombosis; report of a series and revie wof the literature,Br.J.Dermatol.155(4) (2006) 714–721,https://doi.org/ 10.1111/j.1365- 2133.2006.07390.x.
9. F.A.Klok,M.Kruip,N.J.M.vanderMeer,M.S.Arbous,D.Gommers,K.M.Kant, F.H.J.Kaptein,J.vanPaassen,M.A.M.Stals,M.V.Huisman,H.Endeman,Incidence of thrombotic complication sincritically ill ICU patients with COVID-19,Thromb. Res.3848(2020)30120–30121,https://doi.org/10.1016/j.thromres.2020.04.013.
Врач-невролог, к.м.н. Сепп Е.К. к.б.н. Ланцова В.Б.
Источник
Что должен помнить больной миастенией?
28 апреля 2017 г.
Источник: Редакция ФБ-страницы https://www.facebook.com/ckb2rzd/
В соответствии с постановлением Правительства РФ от 30.07.1994 г. № 890, больных миастенией обеспечивают антихолинэстеразными лекарственными препаратами и стероидными гормонами бесплатно.
При миастении категорически противопоказаны:
- Чрезмерные физические нагрузки;
- Препараты магния (магнезия, панангин, аспаркам);
- Мочегонные препараты (лазикс, фуросемид), за исключением верошпирона;
- Курареподобные миорелаксанты, ГОМК, нейролептики и транквилизаторы, и седативные (успокоительные) препараты (кроме «Грандаксина», «Адаптола», брома, пустырника, валерианы, корвалола, валокордина);
- Антибиотики, токсичные к синапсу: аминогликозиды (гентамицин, стрептомицин, неомицин, канамицин, мономицин, тобрамицин, сизомицин, амикацин, дидезоксиканамицин-В, нетилмицин), фторхинолоны (эноксицин, норфлоксацин, ципрофлоксацин, офлоксацин, флероксацин, ломефлоксацин, спарфлоксацин), макролиды (доксициклин, эритромицин, тетрациклин, азитромицин);
- Антималярийные средства — хинины, хлорохинины;
- Уросептики — препараты налидиксовой кислоты (палин);
- Противосудорожные препараты — фенитоин, карбамазепин;
- Фторсодержащие кортикостероиды, производные хинина, D-пеницилламин;
- Антипсихотические средства — нейролептики — фенотиазиды, сульпирид, клозапин;
- Препараты, действующие на сердечно-сосудистую систему — В-адреноблокаторы (все, включая тимолол, бетоптик — селективный бета1-адреноблокатор — глазные капли). Альфа и бета-блокаторы — лабетолол;
- Нервно-мышечные блокаторы — миорелаксанты (реланиум), недеполяризирющие миорелаксанты (курареподобные препараты — тубокурарин, ардуан); деполяризирующие миорелаксанты (сукцинилхолин), центральные миорелаксанты (длительно действующие бензодиазепины, баклофен);
- Местные анестетики (лидокаин);
- Ботулотоксин (инъекции ботокса);
- Другие средства — альфа-интерферон, препараты магния — 9-магния сульфат, панангин, аспаркам), иод-содержащие радиоконтрастные вещества, мерказолил ( с осторожностью), статины.
Аптеки, в которых продаётся хлористый калий:
1. Метро «Войковская», ул. Космонавта Волкова, д. 25, к.2. На тролейбусе №57 от метро «Войковская» до остановки «Красный балтиец»
2. Метро «Тимирязевская», в сторону области на любом транспорте — 192-я аптека
3. Метро «Речной вокзал», автобус № 233 или тролейбус №58 до остановки «Клинская ул. д.12».
4. Сеть аптек «Аптеки столицы».
Профилактика и лечение ОРВИ:
- «Афлубин»: по 25 капель (растворив в 1 столовой ложке воды) каждые 3–4 часа, в течение 2–3 дней, пока не прекратятся проявления ОРВИ;
- «Кагоцел», «Арбидол», «Ремантадин», «Оциллокоцинум», «Терафлю», «Тамифлю».
Категорически противопоказаны препараты, содержащие интерферон.
Допустимы к употреблению следующие препараты:
- «Лазолван», «Муколтин»;
В случае необходимости антибактериальной терапии:
- «Супракс 400», 1 таблетка 1 раз в сутки 5–7 дней, или, при необходимости, в/м «Цефтриаксон» по 1 гр. утром и 1 гр. вечером (не на лидокаине, разводить на воде для инъекций) 7–10 дней;
- «Сульперазон» в/м 2 гр 2 раза в день.
В соответствии с приказом Министерства здравоохранения и социального развития РФ от 18 сентября 2006 г. №665 «об утверждении перечня лекарственных средств, отпускаемых по рецептам врача (фельдшера) при оказании дополнительной бесплатной мед. помощи отдельным категориям граждан, имеющим право на на получение государственной социальной помощи» больные миастенией обеспечиваются антихолинэстеразными лекарственными средствами, стероидными гормонами и цитостатическими иммуносупрессантами бесплатно.
Метипред, преднизолон, азатиоприн (имуран), циклофосфан микофенолата мофетил (селлсепт), циклоспорин (сандиммун), калимин (пиридостигмина бромид), нейромидин (ипидакрин), верошпирон (спиронолактон), оротат калия, иммуноглобулин человеческий нормальный 10% ГАМИМУН Н — все эти средства входят в федеральный льготный перечень медикаментов.
Перечень лекарственных средств, отпускаемых по рецепту врача при оказании дополнительной бесплатной мед. помощи отдельным категориям граждан, имеющим право на получение социальной помощи.
Приказ министерства здравоохранения и социального развития Российской Федерации (Минздравсоцразвития россии) от 28.09.2005г. № 601 г. Москва об утверждении перечня лекарственных средств. Зарегистрирован в Минюсте РФ 29.09.2005г. № 7052.
Вам всегда готовы помочь в Неврологическом центре им. Б.М. Гехта. Заболевания нервной системы и болевые синдромы – это не приговор!
Ординаторская: +7 (499) 187–85–92
Запись на приём к врачу
Обратный звонок из call-центра больницы
Задать вопрос врачу
Источник
Миастения
Миастения – это аутоиммунное заболевание, которое проявляется слабостью и быстрой утомляемостью мышц. И хотя миастения может поразить любую мышцу, чаще всего страдают мышцы языка, глотки, шеи, лица, глаз и губ.
Признаки
Обычно заболевание начинается проявляться с глазных симптомов. У страдающего развивается птоз, двоится в глазах. Причем с утра птоз меньше, чем вечером. Постепенно человеку становится трудно подниматься по лестнице, вставать со стула, поднимать руки вверх. При длительном разговоре у пациента нарушается речь, голос становится гнусавым, развивается слабость языка, становится трудно выговаривать некоторые буквы, например, «р», «ш», «с». Однако после отдыха эти симптомы проходят. Позже могут появиться нарушения глотания. При генерализованной миастении могут развиться нарушения дыхания.
Иногда случается миастенический криз – при этом усугубляются все симптомы заболевания вплоть до нарушения дыхания.
Описание
Впервые миастения была описана еще в 1672 году Томасом Уиллисом. Однако причина заболевания неизвестна до сих пор. Предполагается, что болезнь развивается после ОРВИ или сильного стресса.
Однако известно, что происходит при этом заболевании. При миастении организм начинает вырабатывать антитела против собственных ацетилхолиновых рецепторов постсинаптической мембраны нервно-мышечных синапсов. Но пока неизвестно, где именно образуются эти антитела, и что провоцирует их появление.
Ацетилхолиновый рецептор – это структура в клетке, принимающая внешнюю информацию, передающуюся клетке. Эти рецепторы расположены группами на клетке. Передается информация при помощи ацетилхолина. Он присоединяется к рецептору, под его действием рецептор меняет свою конфигурацию и тем самым передает в клетку какую-либо информацию. В частности, ацетилхолин участвует в передаче нервного возбуждения в двигательных нервах. При атаке антител на рецепторы, их количество уменьшается, поэтому нервно-мышечная передача ухудшается.
Миастенией могут страдать взрослые и дети любого возраста, однако чаще ее регистрируют у женщин 20-40 лет. А вот у детей она бывает редко.
По характеру течения заболевания различают:
- миастенические эпизоды, когда случаи слабости кратковременные, а перерывы между ними могут достигать нескольких лет;
- миастеническое состояние, которое развивается быстро, в течение нескольких месяцев, но потом много лет не прогрессирует, оставаясь на прежнем уровне;
- прогрессирующую форму миастении, которая развивается медленно, в некоторых случаях ее прогрессирование может даже приостановиться;
- злокачественную форму миастении, которая развивается очень быстро, захватывает множество мышц, часто поражая и дыхательные мышцы.
Часто при миастении у подростков, детей и молодежи обнаруживается гиперплазия вилочковой железы. А примерно у 10 % пациентов старшего возраста обнаруживается злокачественная тимома (опухоль вилочковой железы).
Беременеть женщине, страдающей миастенией нужно только после консультации с врачом, так как ребенок может унаследовать антитела к ацетилхолиновым рецепторам, которые выработал материнский организм. Хотя у самой женщины ухудшение состояния после беременности происходит редко, обычно оно, наоборот, улучшается.
Первая помощь
Первая помощь необходима при миастеническом кризе, так как нарушается дыхание. Пациента нужно срочно госпитализировать и подключить к аппарату искусственной вентиляции легких.
Диагностика
Считается, что миастения – редкое заболевание: 1 человек на 10 000 населения. Однако некоторые специалисты сомневаются в том, что заболевание такое уж редкое, так как считают подтвержденные случаи заболевания, а диагностировать миастению очень сложно, так как проявления ее то появляются, то исчезают. И чтобы поставить правильный диагноз, нужно тщательно обследовать пациента.
Для постановки диагноза «миастения» обычно проводят:
- клинический осмотр;
- игольчатую электромиографию;
- прозериновую пробу (после введения прозерина у страдающего миастенией симптомы резко уменьшаются);
- анализ крови на антитела к ацетилхолиновым рецепторам;
- анализ крови на гормоны щитовидной железы;
- компьютерную томографию вилочковой железы.
Дифференцируют миастению с менингитом, полимиозитом, глазной формой миопатии, нарушением мозгового кровообращения.
После установления диагноза «миастения» нужно тщательно обследовать пациента, так как при этом заболевании возможны сопутствующие аутоиммунные заболевания – тиреотоксикоз, полимиозит, ревматоидный артрит, системная красная волчанка.
Лечение
Главная задача при лечении миастении – это коррекция нервно-мышечной передачи. Для этого важно увеличить количество ацетилхолина. Обычно используют антихолинэстеразные средства, которые подавляют фермент, гидролизующий (разлагающий) ацетилхолин. Дозу лекарства подбирают индивидуально.
При необходимости, например, при злокачественной опухоли вилочковой железы, проводят тимэктомию, то есть, ее удаление. Однако часто могут обойтись рентгенотерапией (вид лучевой терапии, при котором рентгеновскими лучами облучают орган или ограниченный участок тела) или кортикостероидами.
Раньше при миастении летальный исход при миастении был в 30-40 % случаев, сейчас же летальность около 1 %. Но, несмотря на это, заболевание требует длительного серьезного лечения.
Профилактика
При миастении противопоказаны чрезмерные физические нагрузки и длительное пребывание на солнце. Кроме того, есть много препаратов, которые при миастении употреблять нельзя. Это препараты магния, нейролептики и транквилизаторы, мочегонные, кроме спиронолактона, антибиотики групп фторохинолонов и аминогликозидов и некоторые другие. Поэтому перед тем, как начать принимать какое-либо лекарство, страдающему миастенией необходимо посоветоваться с врачом.
© Доктор Питер
FAQ: Можно ли вылечить миастению?
Миастения – хроническое заболевание. При его лечении можно добиться только стойкого улучшения, иногда – с исчезновением всех симптомов. Это называется ремиссией. Она может длиться несколько месяцев и даже лет. Она может длится даже до конца жизни, но это не значит, что болезнь прошла, так как при приеме некоторых препаратов или при стрессе есть очень большая вероятность ее обострения.
FAQ: Можно ли заразиться миастенией?
Нет, это не инфекционное заболевание, и оно не передается от больного человека здоровому.
FAQ: Почему случаются миастенические кризы?
При правильном лечении и соблюдении всех рекомендаций врача миастенические кризы бывают крайне редко. Обычно они случаются при приеме запрещенных препаратов или при неправильном лечении.
Источник
Прививка от гриппа: противопоказания взрослым, пожилым и детям, кому нельзя делать вакцинацию, ограничения, побочные эффекты
Плюсы вакцинации
Прививки не препятствует попаданию вируса или болезнетворной бактерии в организм привитого человека. Вакцины защищают нас от болезней иначе. Они тренируют иммунную систему до того, как она столкнется с той или иной инфекцией. Вакцинные препараты содержат в себе своего рода болезнь в миниатюре. Заболеть после прививки нельзя, но обзавестись иммунитетом — можно. В ответ на введение вакцины в нашем организме вырабатываются специфические антитела и иммунные клетки памяти, позволяющие иммунитету эффективно бороться с опасными микробами при встрече с ними в будущем. Эта тактика чрезвычайно эффективна. По данным Всемирной организации здравоохранения (ВОЗ), вакцинация спасает жизни более 2 миллионов человек каждый год.
Что касается прививки от гриппа, то, по результатам исследования Центров США по борьбе с болезнями и их профилактике 2017 года, вакцина от гриппа снижает количество смертей от вируса гриппа на 52–79%. Вакцинация также значительно сокращает количество госпитализаций пациентов с диагнозом «грипп», а значит, болезнь у привитых людей проходит не так тяжело, как у непривитых.
Важно! Вакцины против гриппа могут иметь разный состав и отличаться по своей эффективности. Состав интересующих вас препаратов можно узнать на официальных сайтах компаний-производителей. Подробнее о том, какими бывают противогриппозные вакцины, читайте в статьях «Прививки от гриппа в 2020-2021 году» и «Прививки от гриппа».
Ошибочно считать грипп легкой инфекцией. Иногда грипп становится причиной очень серьезных осложнений, среди которых — вторичная бактериальная пневмония, которая требует отдельной терапии антибиотиками, протекает очень тяжело и отвечает за смерти 25% больных гриппом.
Особенно опасен грипп для беременных женщин, детей младше 5 лет и пожилых людей. У этих категорий граждан заболевание чаще проходит в тяжелой форме. У беременных инфекция может способствовать мертворождению или преждевременным родам. Поэтому прививка от гриппа показана всем женщинам, планирующим беременность, а также всем непривитым беременным женщинам, начиная со II триместра беременности.
В группу риска по гриппу также входят:
- раковые больные,
- больные СПИДом и ВИЧ,
- астматики,
- диабетики,
- люди с хроническими заболеваниями легких и сердца.
Медицинские работники, военнослужащие, школьники и студенты подвержены заражению гриппом больше других. Первые — потому, что часто контактируют с больными, остальные — потому, что существуют в тесных коллективах. Кроме того, что вакцинация снижает риск заболеть и позволяет избежать опасных последствий гриппа, при условии широкого применения (когда привитых в обществе — более 60-70%), она защищает тех, кому противопоказаны прививки в силу тех или иных причин. Так как вакцина снижает риск заражения, люди, которым нельзя делать прививку от гриппа, находясь в обществе привитых, рискуют меньше (рис. 1).
 Рисунок 1. Преимущества вакцинации против гриппа. Статистика в США. Источник: СDC
Рисунок 1. Преимущества вакцинации против гриппа. Статистика в США. Источник: СDC
Противопоказания
Вакцины против гриппа легко переносятся. В основе большинства препаратов лежат либо части разрушенных вирусов гриппа А и В, либо их отдельные белки-антигены, способные вызывать иммунный ответ. Так кому же нельзя вводить противогриппозные вакцины? Противопоказания к вакцинации могут быть абсолютными (постоянными), временными (относительными), а также возрастными.
Абсолютные противопоказания
Среди тех, кому нельзя ставить прививку против гриппа:
- люди с аллергией на яичный белок (при производстве многих противогриппозных вакцин используют куриные эмбрионы);
- люди с выраженными реакциями и осложнениями после введения предыдущих доз вакцины. Это достаточно редкое явление, однако при наличии негативных реакций на первую дозу вакцины в дальнейшем этот препарат использовать не рекомендуют.
Сильной реакцией на введение вакцины считается температура выше 40℃, а также отек или покраснение (гиперемия) в месте инъекции больше 8 см в диаметре. А поствакцинальные осложнения — это, например, сильнейшая аллергическая реакция (анафилактический шок).
При этом абсолютными эти противопоказания являются только применительно к конкретным препаратам. Так, если при производстве вакцины не использовались куриные яйца, с ее помощью можно прививать даже аллергиков. Иногда абсолютное противопоказание может стать относительным. Во многих странах мира против гриппа прививают людей с аллергией на яичный белок, несмотря на то, что яйца используются при получении вакцинных вирусов. Дело в том, что вакцины, используемые год за годом, доказали свою безопасность — вирусные антигены проходят тщательную очистку перед тем, как попасть в состав препарата, и вероятность развития аллергической реакции после прививки ничтожно мала.
Относительные противопоказания
Относительные противопоказания — это те, важность которых должен оценивать врач. Решение о прививке принимается после тщательного взвешивания всех рисков, которые могут угрожать здоровью пациента в случае получения или не получения вакцины. Пренебрежение некоторыми противопоказаниями может быть оправдано, если:
- в регионе наблюдается вспышка гриппа,
- пациент входит в группу риска по гриппу,
- для пациента велика вероятность осложнений в случае заболевания гриппом.
Среди относительных противопоказаний, в первую очередь можно отметить легкие ОРВИ или другие болезни в острой фазе, а также хронические болезни, беременность.
Постоянные противопоказания
Постоянные противопоказания, это те, которые сопровождают человека в течение всей жизни. К ним относят аллергию на компоненты вакцины, тяжелые реакции после вакцинации, некоторые хронические заболевания и состояния.
Временные причины для отвода
Временные противопоказания — это обострения хронических заболеваний или наличие каких-либо острых инфекций. Так как при вакцинации в организм человека вводят вирусные антигены, воздействующие на иммунную систему, врачи не допускают в прививочный кабинет людей, чей иммунитет уже сражается с другим патогеном.
Как только человек выздоравливает или у него проходит обострение хронического заболевания, можно вводить вакцину (как минимум, через 2–4 недели после выздоровления). Если у больного была нетяжелая форма ОРВИ или острого кишечного заболевания, в прививочный кабинет отправляют сразу после стабилизации температуры.
Временно противопоказаны прививки также детям до шести месяцев и беременным женщинам в первом триместре. Дети после шести месяцев и беременные во втором и третьем триместрах должны прививаться обязательно. Они входят в группу риска, так как подвержены наиболее тяжелому протеканию инфекции. Дети уязвимы перед вирусом гриппа даже больше, чем взрослые. У взрослого в отличие от ребенка может сработать антигенный импринтинг: если человек уже болел вирусом гриппа, его организм может использовать уже имеющуюся иммунную память в ответ на атаку вируса и активировать защиту.
Важно! В случае с живой вакциной против гриппа беременность является абсолютным противопоказанием к проведению вакцинации, независимо от срока. ВОЗ также не рекомендует вводить беременным живые противогриппозные вакцины. Лучшим решением будет инактивированная вакцина или сплит-вакцина. Такие препараты не содержат мертиолят (соединение на основе ртути, используемое как консервант в некоторых вакцинах) и подтвердили свою безопасность.
Общие противопоказания
К общим противопоказаниям относят факторы, которые делают вакцинацию невозможной или нежелательной для любого пациента. Все они перечислены в инструкции к каждому конкретному препарату. Это аллергии, возраст до 6 месяцев, I триместр беременности, сильные негативные реакции на предыдущие дозы вакцины.
Частные противопоказания
Частные противопоказания устанавливаются врачом после осмотра и опроса пациента. Это могут быть хронические заболевания, отягченные друг другом, острая респираторная инфекция, острый иммунодефицит, недобор веса (для младенцев).
Возрастные ограничения
Младенцев вакцинируют против гриппа, начиная с возраста 6 месяцев, так как иммунитет матери действует примерно до полугода с рождения малыша. Пока организм ребенка защищен материнскими антителами, эффект вводимой вакцины значительно ниже, вводить ее не рекомендуется.
Факт!
Детям от 6 месяцев и до 2 лет (до 9 лет в случае введения им вакцины впервые) рекомендованы 2 дозы противогриппозной вакцины с интервалом 4 недели, так как вторая доза увеличивает для них эффективность иммунизации.
Предела верхней возрастной границы для вакцинации против гриппа не существует. Исключения составляют случаи, когда производитель вакцины в инструкции указывает предельный возраст. В любом случае, перед вакцинацией следует проконсультироваться с лечащим врачом.
Важно! Существует также список ложных причин отводов от прививок. К ним относят: астму, дисбактериоз, состояние анемии, поствакцинальные осложнения в семье и другие. Позиция Минздрава России в этом отношении достаточно жесткая: следование таким противопоказаниям свидетельствует о некомпетентности врача.
Возможные побочные явления и осложнения
Как и у любого медицинского препарата, у вакцин против гриппа есть побочные эффекты. Их разделяют на серьезные и несерьезные.
Несерьезные реакции после вакцинации незначительны и считаются нормальными. Так, температура тела после иммунизации может повыситься, но не более чем на 0,5℃, горло — покраснеть. В месте инъекции может возникнуть отек (не более 8 см в диаметре). Человеку может показаться, что он начинает заболевать. Могут болеть мышцы или голова, аппетит — снизиться. Такие побочные поствакцинальные реакции наступают либо немедленно в кабинете при введении вакцины, либо в течение первых трех дней и обычно не требуют особого внимания.
Живая гриппозная вакцина может вызывать еще и симптомы ОРВИ: кашель, боль в горле, насморк, заложенность носа, общее недомогание и потерю аппетита. Они могут держаться до 6 дней после вакцинации. Но живые вакцины сейчас используют редко. Предпочтение врачи отдают инактивированным вакцинам, которые переносятся легче и быстрее.
Самое серьезное последствие ― это, конечно же, анафилактический шок. Он требует немедленных реанимационных действий.
Это состояние может начаться сразу после начала введения вакцины вплоть до нескольких минут после ее введения и имеет яркие признаки (рис. 2):
- бледность, холодный пот;
- затрудненность дыхания, отек горла;
- вялость, потеря сознания, в редких случаях – судороги;
- отек, покраснение, сыпь на коже.
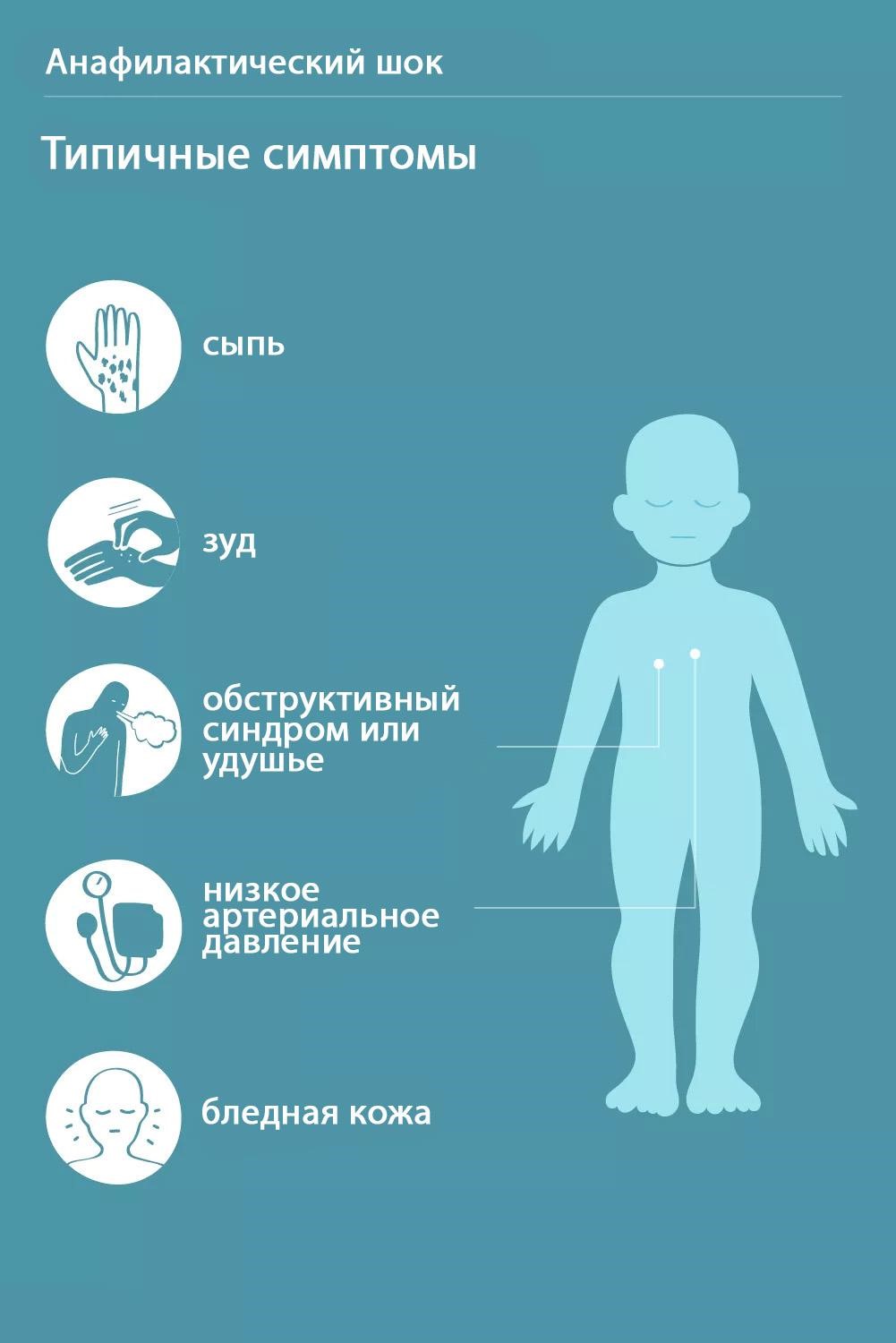 Рисунок 2. Признаки анафилактического шока. Источник: Verywell
Рисунок 2. Признаки анафилактического шока. Источник: Verywell
Аллергическая реакция на противогриппозные вакцины может быть связана с аллергией на белок яйца, если препарат получен на основе вирусов, выращенных на куриных эмбрионах, хотя в последние годы в ряде исследований была показана безопасность этих вакцин даже для аллергиков (вирусные белки для них проходят тщательную очистку). Не стоит бояться вакцин из-за возможности развития сильной аллергической реакции. Практически любой продукт потенциально может вызвать анафилактический шок у человека с предрасположенностью. Узнать причину и спрогнозировать его начало очень трудно, если только пациент не знает, на что конкретно у него аллергия. В противном случае возникновение аллергии невозможно предсказать заранее. К счастью, аллергия и анафилактический шок в ответ на вакцины — это очень редкое явление. Гораздо чаще люди сталкиваются с аллергией на обычный аспирин, антибиотики (особенно на пенициллин) или анестетик, который использует стоматолог.
В медицинском сообществе вакцинацию против гриппа иногда связывают с возникновением синдрома Гийена-Барре. Это состояние, когда иммунная система уничтожает собственные нервы. Оно сопровождается слабостью, потерей чувствительности, слабыми параличами рук, ног и мышц лица. Но доказана связь этого синдрома только с живой гриппозной вакциной против вируса h2N1 (вирус гриппа А). Но, опять же, подобные препараты, содержащие живые ослабленные вирусы гриппа, сегодня используют редко. Для других вакцин достоверных подтверждений нет.
Что вызывает синдром Гийена-Барре
По данным ВОЗ, причиной возникновения синдрома Гийена-Барре может быть любая инфекция — бактериальная или вирусная. Он может развиться также после вакцинации или хирургического вмешательства.
Очень важно правильно использовать вакцины, хранить и перевозить их при пониженных температурах. Нарушение правил хранения и транспортировки может привести к порче вакцины, а ее введение — к нежелательным реакциям. Эффективность испорченных вакцин может быть значительно снижена или сведена к нулю. Среди других ошибок, которые могут значительно повлиять на эффективность вакцинации:
- нарушение антисептических правил,
- неправильные доза и место введения,
- использование вакцины с истекшим сроком годности.
В крупных кампаниях по иммунизации они неизбежны, но сводятся к минимуму путем тщательного контроля качества всех этапов вакцинации.
Факт!
Взрослым прививки от гриппа делают в плечо, а живые вакцины вводят в нос в виде спрея. Детям врачи ставят прививку в бедро. Дело в том, что при реакции на вакцину врачу легче наложить жгут именно на бедро ребенка.
Наконец, человек может сам спровоцировать поствакцинальную реакцию. Он может забыть о своем хроническом заболевании или наличии аллергии и не сообщить о них доктору перед прививкой. В этом случае ответственность за последствия для здоровья ложится на пациента. У реакций на вакцину могут быть и психосоматические причины. Иногда человек настолько боится либо самой процедуры вакцинации, либо негативных последствий после ее проведения, что его самочувствие начинает ухудшаться. Такая эмоциональная реакция может включать обмороки, головокружение, рвоту.
Как действовать до и после вакцинации
Существует много мифов о том, как нужно готовиться к вакцинации. На самом же деле нужно всегда исходить из самочувствия. Если человек заболел или плохо себя чувствует, следует на время отказаться от прививки. В России вакцинация – дело добровольное.
Здоровому человеку никакая предварительная подготовка, включая сдачу анализов, не нужна. До вакцинации не нужно также пить антигистаминные препараты или избегать обычных физических нагрузок.
Сразу после процедуры обязательно следует подождать у прививочного кабинета около получаса. Это нужно, чтобы врачи смогли быстро оказать необходимую помощь, если возникнет аллергическая реакция. После прививки нежелательны значительные нагрузки на организм. На пару дней лучше отложить тренировки в спортзале, походы в баню или на пляж. Желательно освободить вечер после вакцинации из-за возможного недомогания. Тогда перенести возможные нежелательные поствакцинальные эффекты будет проще.
Я хочу привиться: инструкция
Так как рост заболеваемости гриппом в России начинается осенью, прививаться против этой инфекции лучше в начале сентября. Однако получить вакцину можно и позднее, даже зимой. Если у вас нет обострений хронических заболеваний или острой инфекции, смело отправляйтесь в поликлинику.
- Бесплатно привиться против гриппа можно в любой поликлинике. Возьмите с собой паспорт и полис ОМС.
- Обратитесь к врачу-терапевту. Он осмотрит вас и направит в прививочный кабинет. Обязательно сообщите врачу о наличии у вас аллергий, в частности — аллергии на белок куриного яйца. Узнайте, какой вакциной вас будут прививать.
- В прививочном кабинете врач должен при вас открыть вакцинный препарат и по запросу показать вам упаковку.
- После прививки проведите в медучреждении 30 минут на случай возникновения сильных реакций.
- Соблюдайте все рекомендации врача. В течение 3 дней после вакцинации откажитесь от физических нагрузок, походов в бассейн, в сауну. При наличии повышенной температуры можно принять жаропонижающее средство.
Если вы хотите получить зарубежную вакцину против гриппа, вы можете обратиться в любую коммерческую клинику и узнать, какие препараты доступны в этом году.
Заключение
Вакцинация против гриппа имеет множество плюсов: она значительно снижает риск заболевания и тяжелых осложнений после гриппа. Вакцинация показана всем: взрослым и детям, беременным и людям с хроническими болезнями: раковым больным, ВИЧ и СПИД инфицированным, людям с диабетом, астмой и заболеваниями легких и сердца.
Прививаться от гриппа нельзя только двум категориям людей: тем, у кого аллергия на яичный белок (это относится только к препаратам, полученным с использованием куриных эмбрионов), и тем, у кого были сильные реакции и осложнения после введения этой же вакцины в первый раз (температура выше 40℃, отек и покраснение более 8 см, анафилактический шок и другие).
Побочные реакции после прививки от гриппа — это незначительное повышение температуры (на 0,5℃), красное горло, боль в мышцах, потеря аппетита, головная боль. Эти эффекты абсолютно нормальны и проходят в течение пары дней после прививки. Тяжелыми, но очень редкими последствиями вакцинации являются анафилактический шок, который наступает моментально, а также синдром Гийена-Барре (слабый паралич, потеря чувствительности), который связывают лишь с живой гриппозной вакцины против вируса гриппа А.
Источники
- Centers for Disease Control and Prevention (CDC). Inactivated Influenza VIS.
- Роспотребнадзор. Есть ли противопоказания к проведению прививок