Можно ли быть в сознании при наркозе
Содержание статьи
Сохранение сознания под наркозом: опасно ли это?
Наркоз. Проблема сохраненного сознания во время обезболивания возникла вместе с самой анестезией. 16 октября 1846 года дантист из Филадельфии Томас Мортон продемонстрировал наркоз эфиром, удаляя опухоль челюсти. Он убедил присутствующих в том, что возможно безболезненное производство хирургических операций.
Кстати, больной, которому проводили вмешательство и наркоз, отметил, что он все слышал, хотя боли и не чувствовал. Теперь 16 октября отмечают Всемирный день анестезиолога.
Для чего нужен наркоз
От общей анестезии обычно требуется:
- избавить пациента от боли;
- исключить его присутствие в операционной (“выключить сознание”) при надлежащем поддержании всех жизненно важных функций;
- обеспечить хирургу комфортные условия для проведения оперативного вмешательства (убрать бессознательные движения, напряжение мышц больного).
Практически все препараты, используемые в анестезиологии в неумелых руках, – смертельно опасны. В 1934 году Guedel ввел свою классификацию признаков, характеризующих определенные стадии анестезии, которые стали золотым стандартом, определяющим ведение анестезиологического пособия. Не вдаваясь в подробности классификации, нужно отметить, что оптимальной для проведения оперативного вмешательства является ІІІ стадия, “хирургическая” (с четырьмя подуровнями), а уже IV стадия в оригинале называется “паралич дыхания и смерть”. Так что слишком глубокая анестезия очень опасна для пациента.
Но и слишком легкая – тоже очень нежелательна, именно она и может стать причиной сохранения сознания во время наркоза.
Для удобства понимания, анестезию можно рассматривать на примере весов, где на одной чаше лежит хирургическая агрессия, а на другой – анестезиологическое пособие (многокомпонентный наркоз), в таких условиях анестезиологу необходимо заблаговременно углублять анестезию, вводить препараты, расслабляющие мускулатуру, в ответ на действия хирурга. Удержание равновесия этих весов и есть основная задача анестезиолога.
Наркоз и реакции пациентов после него
Как мы отметили, главный повод к проявлению сознания под наркозом — слишком поверхностный уровень анестезии, выбираемый анестезиологом сознательно или происходящий непреднамеренно. Но в любом случае, проявление сознания в таком состоянии можно считать осложнением.
Нужно понимать, что эти проявления у пациента связаны главным образом не с пробуждением во время операции, а способностью вспомнить фрагменты событий или свои ощущения, которые имели место, когда он был в наркозе. Необходимо заметить, что эти воспоминания нужно отделять от галлюцинаций (попадание в тоннели, хождение сквозь стены и т. д.), которые могут возникать при неправильном использовании некоторых анестезиологических препаратов.
Кроме того воспоминания после наркоза могут быть проявлением двух типов памяти:
- активной памяти – больной сам, без дополнительных вопросов, рассказывает свои ощущения;
- пассивной, или неточной памяти – больному нужен импульс для возникновения воспоминания – запах, мелодия, звук и т.д. Больной может вспомнить события, происходившие в операционной, под действием гипноза – это тоже проявления пассивной памяти.
Согласно недавним (2004 г.), в том числе многоцентровым доказательным исследованиям, больные, у которых в послеоперационном периоде имеют место проявления активной памяти, жалуются на ощущения нехватки воздуха (48%); на то, что всё слышали – 24%; чувствовали боль – 28%. Стало ясно, что с помощью активной памяти часть больных, оперированных под наркозом, могут сообщить о своих переживаниях и ощущениях во время операции.
Диагностировать сохранение сознания и боли под наркозом в условиях тотальной миорелаксации (расслабления мышц) – довольно трудная задача. Лишь послеоперационный расспрос опытного анестезиолога может прояснить картину, да и то не всегда.
Можно учитывать клинические признаки анестезии (размер и реакция зрачков, слезотечение, потливость, гемодинамика и др.), но все эти признаки не слишком надёжны, да и могут быть неадекватными у больных, получающих медикаментозные средства (для лечения сопутствующих заболеваний), искажающие реакцию больного на изменение глубины наркоза.
Опасно ли данное осложнение?
Сохранение сознания ведёт к психической травме во время операции, к кошмарам в послеоперационном периоде. Могут развиться депрессия, инфаркт миокарда во время операции и в ближайшие после операции дни. Нередко больные отказываются от последующих операций из-за своего страха.
Операционный стресс при слишком поверхностной анестезии бывает выраженным. Иногда наблюдается угнетение иммунных реакций с нарушением заживления ран, анастомозов, с инфекционно-воспалительными осложнениями послеоперационного периода.
Наконец, больной теряет доверие к врачу и обращается с жалобой в соответствующие инстанции.
Как часто это бывает?
Частота проявлений активной памяти зависит от глубины анестезии, используемых анестетиков и характера операции. Чем глубже наркоз, тем реже проявляется активная память.
В зависимости от области хирургии частота таких проявлений располагается по убывающей следующим образом:
- акушерство;
- травматология;
- сердечно – сосудистые операции с искусственным кровообращением;
- эндоскопические исследования, общая хирургия.
Кстати, сохранение сознания под наркозом встречается oт 1 до 4 раз на 1000 общих анестезий. Возможно, эта цифра занижена, потому что в большинстве лечебных учреждений анестезиологическая служба не нацелена на специальный поиск таких осложнений.
Что делать?
Существуют факторы риска, при наличии которых чаще возникают проявления сохраненного сознания во время анестезии:
- данное осложнение встречалось раньше;
- злоупотребление алкоголем;
- тяжелая сопутствующая патология;
- ожидаемые трудности интубации трахеи;
- характер процедуры: акушерство, кардиоваскулярная хирургия, травма и т.д;
- прием лекарственных препаратов, искажающих клинику наркоза.
Поэтому, больной должен обязательно сообщать анестезиологу о чрезмерном употреблении алкоголя, либо о приеме медикаментов для лечения сопутствующих заболеваний.
В случае возникновения этого осложнения у больного нужно обязательно сообщить об этом своему анестезиологу. Так тот сможет предпринять необходимые лекарственные и психотерапевтические лечебные действия.
Автор: Бабий Вадим Юрьевич, анестезиолог
Источник
Можно ли проснуться во время наркоза?
Обзор
Когда-то боль при операциях считали искуплением грехов, а врачей, которые пытались от нее избавить — шарлатанами или еретиками. Сегодня ни одна хирургическая операция не обходится без наркоза, и наше поколение, к счастью, забыло о тех муках, которые переживали пациенты в «донаркозную» эпоху. Однако состояние наркотического сна до сих пор остается для человека загадочным.
Трудно себе представить, как проходили хирургические вмешательства до появления надежных средств обезболивания. В те времена шутили, что для операции нужно две дозы алкоголя: одна — пациенту, а другая врачу — чтобы не отвлекаться на крики. Смертность пациентов во время операций достигала 70%, во многом, за счет болевого шока.
Знахари пытались решить проблему боли, лишая человека сознания. Для этого применяли любые доступные на тот момент средства: били по голове, душили, сдавливая сонные артерии, или выпускали часть крови, пока больной не лишится чувств. Применяли алкоголь и наркотические вещества, которые затуманивали сознание и вводили пациента в состояние эйфории. Не удивительно, что после такого лечения выживали единицы.
Наркоз был введен в широкую медицинскую практику только в середине 19 века и с тех пор постоянно совершенствовался. Сейчас в арсенале врачей-анестезиологов более полутора десятков средств, которые блокируют болевые рецепторы, прекращают проведение болевых импульсов по нервам и даже нарушают восприятие боли на уровне головного мозга. Каждый из способов и видов анестезии имеет свои особенности.
Местная анестезия
Местная анестезия — один из самых простых, быстрых и, потому, распространенных видов обезболивания. Историческим прообразом современных местных анестетиков был сок из листьев коки, содержащий кокаин. Это вещество вызывало быстрое онемение и позволяло проводить операции даже на глазах. Вскоре выяснились опасные побочные действия наркотика, и кокаин заменили более безопасные синтетические препараты: дикаин, новокаин, лидокаин, прокаин, которые используются в медицине до сих пор.
Лекарство вводится непосредственно в место будущего разреза. Препарат насыщает ткани и блокирует болевые рецепторы, вызывая чувство онемения. При этом могут сохраняться ощущения от прикосновения или давления, но боли быть не должно. В зависимости от вида анестетика эффект от местной анестезии может длится от 10-15 минут до нескольких часов.
Наибольшее развитие местная анестезия получила именно в нашей стране. Русские и советские врачи проводили сложнейшие операции на легких, органах живота и даже сердце под местным обезболиванием. Сейчас, с развитием других видов анестезии, местное обезболивание применяется в основном при небольших операциях: лечении панариция, удаления липомы, экстракции зуба и др.
Регионарная анестезия
Регионарная анестезия — это обезболивание целой области тела: пальца, кисти, всей руки или ноги. Для этих целей препарат с помощью длинной иглы вводят в место проекции нерва или нервного сплетения, отвечающего за работу нужной части тела. Обычно вместе с обезболиванием наступает обездвиживание, так как двигательные и чувствительные волокна нерва проходят в одном пучке.
Самые трудоемкие, но в тоже время распространенные сейчас виды регионарной анестезии: спинальная и эпидуральная. В обоих случаях препарат вводят в пространство рядом с самым крупным нервным стволом организма — спинным мозгом. Эффект распространяется на всю часть туловища ниже места укола, например, на ноги и нижнюю часть живота.
Эпидуральная анестезия считается более «мягкой» и реже сопровождается осложнениями. После укола иглу заменяют на тонкий гибкий катетер, по которому, при необходимости, подают новую порцию анестетика, что позволяет продлить операцию. Однако эпидуральная анестезия не применима при срочных вмешательствах, так как обезболивающий эффект от нее развивается в течение получаса. Спинальная анестезия действует практически мгновенно, но сложнее в исполнении. Это один укол, которого хватает на 3-4 часа.
Оба вида анестезии обычно используются для обезболивания родов, кесарева сечения, а также операций на органах нижней части живота и нижних конечностях. Наиболее частым осложнением после спинальной и эпидуральной анестезии является головная боль. Это осложнение не опасно и проходит обычно в течение 24 часов. Для снятия головной боли применяют обычные анальгетики в таблетках.
Общая анестезия
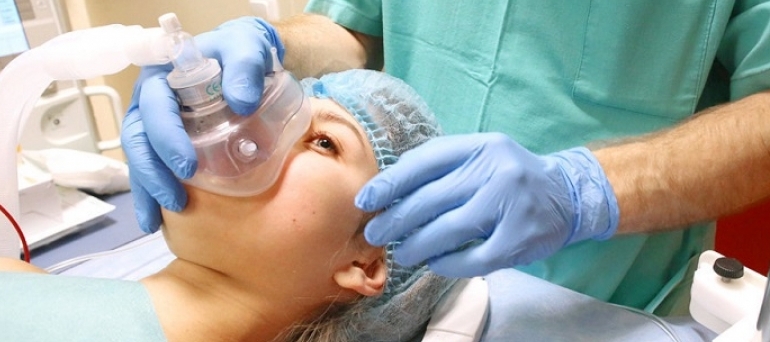
Наркоз или общая анестезия — самый сложный и ответственный вид обезболивания. Вводит в наркоз врач-анестезиолог, который будет рядом с пациентом на протяжении всей операции, чтобы следить за его состоянием.
Во время наркоза человек находится без сознания. Все что происходит с ним в этот момент не сохраняется в памяти. Под действием коктейля из препаратов расслабляются мышцы, теряется способность двигаться и совершенно пропадают ощущения. Такое состояние полностью обратимо и длится до тех пор, пока в организме поддерживается нужная концентрация средств для наркоза. Эти вещества вводят через дыхательные пути — во время масочного или ингаляционного наркоза, а также с помощью инъекций — внутривенно или внутримышечно. Часто эти способы комбинируют.
Сам наркоз состоит обычно из нескольких этапов. Сначала человека укладывают на согретый с помощью специального матраса операционный стол. Руки и ноги фиксируют, так как введение в наркоз часто сопровождается периодом двигательного возбуждения. После, подают вводный наркоз. Для этого используют маску с дыхательной смесью, которую подносят к лицу, или делают внутривенный укол. Для легких и быстрых вмешательств вводного наркоза бывает достаточно. Если планируется сложная операция, то глубину наркоза постепенно увеличивают, добавляя наркотические препараты.
Следующим этапом становится интубация трахеи — введение через рот в дыхательные пути специальной трубки. К этой трубке подсоединяется аппарат искусственного дыхания, так как в состоянии глубокого наркоза человек не может дышать самостоятельно.
На протяжении операции анестезиолог постоянно следит за жизненными процессами пациента, обычно, с помощью специальной аппаратуры, которая автоматически выполняет измерение пульса, давления, концентрации кислорода и углекислого газа в крови и выдыхаемом воздухе, записывает электрокардиограмму, а также биопотенциалы головного мозга. По последним врач определяет спите вы или нет, чувствуете ли боль, то есть насколько эффективен наркоз. Если что-то не так, врач увеличивает или уменьшает концентрацию наркозных препаратов.
Можно ли проснуться во время наркоза?
Интранаркозное просыпание — одно из самых редких, но часто обсуждаемых осложнений общей анестезии. Такое осложнение бывает при неправильной комбинации трех основных компонентов наркозной смеси:
- обезболивающего,
- снотворного,
- препарата для расслабления мышц туловища.
Самые тяжелые последствия для психики бывают при нехватке снотворного элемента наркозного коктейля, когда происходит пробуждение и восстановление болевой чувствительности, на фоне полной парализации тела: когда человек не может пошевелиться, чтобы позвать на помощь.
По статистике, проснуться во время наркоза можно в 1 случае на 19 000. В группе риска — люди с выраженным ожирением, болезнями сердечно-сосудистой системы, подвергающиеся тяжелым операциям на сердце и женщины во время кесарева сечения.
Можно ли заснуть навсегда?
Риск смертельных осложнений после общего наркоза безусловно существует, но он невелик и с каждым годом уменьшается. Сейчас, это 1:200 000 — 1:300 000 случаев при плановых операциях. Чаще всего трагические случаи возникают, когда хирургам и анестезиологам приходится работать в спешке, при экстренных операциях. Тогда риск ошибок и осложнений со стороны организма возрастает.
Нужен ли наркоз или нет, и каким он будет, решать — врачу. Личные предпочтения пациента не должны влиять на этот выбор. Это правило нередко нарушается в платных клиниках, которые работают по принципу: кто платит, тот и заказывает музыку. Боясь боли, некоторые из нас «покупают» себе наркоз в тех случаях, когда вполне можно было бы обойтись более безопасным способом обезболивания или совсем без него.
Особенно часто люди предпочитают «усыплять» своих детей при посещении стоматолога, боясь слез и криков любимого чада. Хотя сами в детстве дергали себе зубы «за ниточку». Плохо, когда подготовка к лечению оказывается сложнее, чем сама операция.
Все материалы сайта были проверены врачами. Однако, даже самая достоверная статья не позволяет учесть все особенности заболевания у конкретного человека. Поэтому информация, размещенная на нашем сайте, не может заменить визита к врачу, а лишь дополняет его. Статьи подготовлены для ознакомительных целей и носят рекомендательный характер. При появлении симптомов, пожалуйста, обратитесь к врачу.
Напоправку.ру 2020
Источник
«Наркоз – это шаг в смерть». Врач – о влиянии и особенностях анестезии
Каждый день хирурги проводят сотни разных операций. Пока они возвращают здоровье больному, за пульсом жизни пациента следят анестезиологи-реаниматологи. В их руках в этот момент не только крепкий сон больного, но и все функции его организма.
Можно ли проснуться во время операции, почему все по-разному выходят из наркоза, и какие необъяснимые случаи бывают во время медикаментозного сна, корреспондент «АиФ-Тюмень» узнал у главного анестезиолога-реаниматолога Тюменской области Натальи Шень.
Ангел-хранитель больного
Сирень Бабаева, «АиФ-Тюмень»: Наркоза боятся многие, и самый частый страх — не проснуться. Анестезия на самом деле так опасна или это необоснованные тревоги?
Наталья Шень: Я не буду развенчивать эти страхи. Да, наркоз опасен, и чем он глубже, тем опаснее. Образно говоря, это шаг в смерть, потому что мы отключаем все контролирующие функции организма. Анестезиолог — единственный человек, который держит связь больного под наркозом с жизнью и даже управляет частью функций организма.
Не бывает «маленьких», простых наркозов, каждый случай — это большая ответственность. Ведь нередко анестезия представляет большую сложность и риск, чем сама операция. Я не хочу никого пугать, просто скажу, что наркоз — это всегда очень серьезно, к нему надо готовиться: перед операцией сдать все назначенные анализы, пройти обследования. Это нужно не хирургу, а, прежде всего, анестезиологу, который будет управлять функциями организма во время операции.
Операция. Фото: pixabay.com
— А как анестезиолог управляет организмом больного?
— С момента, когда он знакомится с пациентом, анестезиолог уже знает примерный план наркоза. С первого контакта с пациентом он начинает думать о том, будет ли больной дышать самостоятельно или ход операции и его состояние не позволят это сделать, тогда нужно будет управляемое дыхание и подключение к аппарату искусственной вентиляции легких.
Если это большая полосная операция, то хирургу может понадобиться еще и управление внутрибрюшным давлением, и тогда анестезиолог обеспечит такую возможность. Возникают ситуации, когда давление падает, и анестезиолог-реаниматолог должен его поднять и стабилизировать. Современный наркоз – это и контроль за состоянием нервной, дыхательной, сердечно-сосудистой системами. Во время хирургического вмешательства могут возникнуть изменения и со стороны почек, тогда анестезиолог корректирует и эту функцию.
Образно говоря, анестезиолог становится ангелом-хранителем больного. Любой хирург отвечает за свою область, а мы — за всего пациента.
— Вы работаете бок о бок с хирургами, наверняка уже и сами можете шов наложить в случае необходимости?
— Нет, хирургическими навыками мы не владеем, но анестезиолог знает все о ходе операций, причем разных. Ведь сегодня он может работать в травматологии, завтра — в кардиологии и т. д., но чаще мы предпочитаем задержаться в одной операционной и работать с одной бригадой. Чем хирургическое вмешательство сложнее, тем лучше анестезиолог знает ход операции, знает, когда будет травматичный момент, чтобы увеличить количество обезболивающих препаратов, отрегулировать какие-то функции организма.
Анестезия. Фото: pixabay.com
— Иногда можно услышать разговоры о том, как человек проснулся во время операции и чувствовал боль, такое бывает?
— Порой это делается специально, так называемый Wake-up test, чтобы понять, есть ли у человека чувствительность, когда операция идет в области жизненно важных нервов, для своевременной диагностики неврологических нарушений. Чтобы убедиться в том, что все в порядке, пациента пробуждают во время наркоза. Это редкие ситуации, и больного об этом предупреждают заранее. Для сохранности функций организма и качества его жизни такой тест очень важен.
Во всех остальных случаях просыпание во время наркоза — это миф. За 30 лет работы в этой области могу сказать так: просыпание на столе возможно, но не в момент хирургического вмешательства, а когда оно закончилось, но больной еще в операционной.
Есть такое понятие, как психоповреждающее действие общей анестезии: временное изменение психики у некоторых пациентов. Но для этого у них должна быть предрасположенность к этому: поврежденная центральная нервная система тем же алкоголем, травмами, имеет значение и тип личности, у впечатлительных людей встречается чаще. Уже после выхода из наркоза у таких людей появляются псевдовоспоминания. Иногда спустя день или двое суток мы слышим рассказы о том, как им было безумно больно, как человек изо всех сил пытался сказать окружающим, что он все видит, слышит и чувствует, но это не более чем последствия анестезии. Я утверждаю это с такой уверенностью, так как у нас есть масса аппаратуры, которая позволяет следить за состоянием пациента, в частности, за глубиной наркоза, эффективностью обезболивания, мы это также отслеживаем и по клинико-лабораторным параметрам: больно пациенту или нет, как глубоко он заснул. Об этом нам также может поведать частота сердечных сокращений, реакция зрачков на свет, пульс, давление. Более того, мы занимались углубленными исследованиями и смотрели уровень стресс-гормонов. Все они свидетельствовали о том, что пациент глубоко спит и ему не больно.
Поведение как сигнал
— От чего зависит то, как человек ведет себя после наркоза? Кто-то спокойно просыпается, кто-то грозит всех поубивать.
— Если человек неуравновешенный, то так он и будет вести себя после наркоза. Я видела очень много случаев, когда, казалось бы, абсолютно воспитанные, владеющие собой дамы на вводном наркозе, когда кора головного мозга постепенно начинает отключаться, а подкорка еще работает, начинают очень витиевато ругать всех матом, нести всякую околесицу. Бывает и наоборот, крепкий дяденька спокойно засыпает сном младенца.
Хирурги во время операции. Фото: pixabay.com
Но тут можно еще провести связь и со степенью сложности операции. Иногда бывает, что не гладкий выход наркоза говорит о тяжести состояния больного. Это случается, когда он, например, испытал кислородное голодание, что бывает после недавно перенесенного инфаркта миокарда, также это явление может быть связно с сепсисом. Такая дисфункция центральной нервной системы очень пристально изучается, и есть препараты, которые могут это компенсировать. Мы активно занимаемся этой проблемой.
Для нас такое изменение в поведении пациента всегда сигнализирует о том, что в организме что-то не так. Иногда это может говорить даже о риске неблагоприятного исхода.
— Может быть передозировка наркозом?
— Нет, это еще один миф. Сегодня в анестезиологии и хирургии все рассчитывается в миллиграммах на килограмм массы тела человека. И даже если это газообразный анестетик, где так просчитать все не получится, мы используем данные о минимальной альвеолярной концентрации газа. А по ряду параметров организма мы видим «ответ» пациента.
— А аллергия?
— Бывает, но чаще не на наркоз, а на препараты, которые отключают дыхательную мускулатуру, на втором месте — на антибиотики. Поэтому, если ситуация не критическая, мы выясняем аллергоанамнез, а все препараты вводим медленно и в разведении, то есть в растворе. Но раз в год анафилактический шок, к сожалению, все равно случается, который, кстати, может быть и результатом самого критического состояния, ведь в больном организме и обмен веществ изменяется.
— Пациент может выбрать, какой наркоз он хочет?
— В основном, да. Если это плановая несложная операция, то мы, как правило, даем возможность выбора, или, по крайней мере, не исключаем такую возможность. В критических случаях, конечно, все решает анестезиолог.
Объяснения нет
— Вам самим приходилось бывать «по ту сторону» анестезии?
— Приходилось, и именно поэтому я предупредила о том, что не бывает простых наркозов. Я как настоящий анестезиолог повела себя «неправильно»: у меня на совершенно простой наркоз резко упало артериальное давление. Возникла гипоксия. В этот момент я видела себя со стороны, все, что происходило в операционной, видела папу, который стоял за окном, и он на самом деле там был.
— Это было то самое изменение психики?
— Нет, это очень интересное состояние, о котором нередко рассказывают люди, пережившие реанимацию. В этом случае обязательно должен быть критический момент, неблагоприятная ситуация. Но что это такое — загадка. Никак не доказать. Это то, что сейчас изучается, но найти объяснение не удается. Я благополучно «вернулась», но два дня мне было очень плохо.
— Как часто в вашей работе случаются чудеса, когда удается вернуть к жизни безнадежных, казалось бы, пациентов?
— В нашей больнице в среднем занято 77 реанимационных коек, работает девять отделений реанимации. Каждый день в каком-нибудь отделении, а то и в нескольких сразу появляется безнадежный больной. Историей болезни, консилиумом выносится вердикт о высокой вероятности неблагоприятного прогноза, но эти пациенты часто выживают, вопреки прогнозу, в том числе благодаря нашей работе. Это ежедневный подвиг.
— А когда не удается спасти?
— Конечно, жаль, что не удается спасти всех. Но беда заключается в том, что некоторая часть этих пациентов сделали все для того, чтобы умереть. Они не наблюдались у врачей, не заботились о своем здоровье, неоднократно отказывались от госпитализации. Например, один из последних случаев: скорая три раза приезжала к пациентке, которой становилось все хуже и хуже, но в больницу ехать она отказывалась, и последний выезд докторов был на констатацию смерти.
В хирургии. Фото: pixabay.com
Ситуация, когда больному все равно на свое здоровье, неуправляемая и очень разочаровывает. При этом родственники всегда ждут чуда, что врачи за пять минут поставят диагноз, за десять — вылечат. А пациент сделал все, чтобы ему уже ничем нельзя было помочь. Я думаю, что наше общество сейчас стоит на пороге решения этой проблемы – повышения ответственности за свою жизнь и здоровье, чтобы пациент вместе с врачом разделял ответственность за свою жизнь.
Наталья Шень — заведующая кафедрой, д. м. н., профессор, главный анестезиолог-реаниматолог Тюменской области. Имеет высшую квалификационную категорию по анестезиологии-реаниматологии, а также диплом преподавателя школы Европейской ассоциации клинического питания и метаболизма.
В ДГКБ №9 г. Екатеринбурга под руководством Натальи Шень и с ее участием оформлено 16 внедрений технологий и методов лечения, получены три приоритетные справки на изобретения. Она стояла у истоков создания детского ожогового центра.
В 2006 году Наталью Шень пригласили в Тюмень. Здесь она с нуля создала кафедру анестезиологии и реаниматологии, многие выпускники которой уже сами руководят отделениями реанимации, а кое-кто даже получил ученую степень.
Источник